Минимизировать спайки после аппендицита
Содержание статьи
136 просмотров
21 марта 2021
ДД, удалили аппендицит (гангренозный) разрез 7см + 2 дырочки от дренажа, прошло 2 недели. Что уже сейчас можно делать (принимать), чтобы снизить риск спаек? И как вообще их минимизировать, какую терапию? Что делать в общем?
На сервисе СпросиВрача доступна консультация хирурга по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Хирург
Здравствуйте, ответ на ваш вопрос хотел бы узнать абсолютно любой хирург, так как специфических методов достоверно абсолютно устранить спаечный процесс пока не найдено. В общем все начиналось с вашей операции -если она сделана качественно, вы быстро пошли на поправку , рано встали с кровати после операции, начали кушать и ходить в туалет — значит вы сделали все что нужно. Остальное это ваш организм уже сделает сам. Что делать в общем? — хорошо кушать и ходить в туалет, не злоупотреблять вредной едой и напитками. Не форсировать с тяжёлой физической нагрузкой. Этих мероприятий хватит. Будьте здоровы!
Максим, 5 часов назад
Клиент
Владислав, спасибо за ответ. Да я понимаю, что вопрос спаек не решен до конца. Мой вопрос больше про текущие имеющиеся методы. Просто встречал информацию, про различные препараты, которые уменьшают что-то в организме, что не дает до конца сформироваться спайкам. Или может какие-то физио процедуры или еще что-то. Вопрос был про активные методы, которые ГИПОТЕТИЧЕСКИ могут снизить риск появления.
Хирург
Максим, информации крайне много вы правы. По нашему опыту того что что перечислил выше достаточно — остальное что используют другие доктора (преимущественно с целью написания работ научных ) к сожалению в настоящее время не работает ни практически, ни гипотетически. Выздоравливайте!
Хирург
Здравствуйте Максим, действительно панацеи от спаечной болезни нет. У кого-то 5 проведенных операций к примеру не вызывает развитие спаек, а у кого-то даже после одного минимального вмешательства на брюшной полости развивается мощный спаечный процесс. Для профилактики мы рекомендуем раннюю активизацию прооперированного, т.е на вторые сутки после операции нужно вставать и потихоньку начинать двигаться. Далее по нарастающей увеличивать нагрузки, ходьбу , лечебную физкультуру. Посоветую ещё свечи Лонгидаза, 1 свеча на ночь через день 10 приемов. Выздоравливайте и желаю вам избежать данной проблемы.
Хирург
Здравствуйте. Возможно вас огорчу, но вы никак их не минимизируете. Спаечный процесс после операиивных вмешательтв у всех индивидуален. Но зачастую даже после гангренозного аппендицита, аппенэктомии, спаечный процесс относительно редкое явление. Соблюдайте диету и выздоравливайте.
Максим, 1 час назад
Клиент
Данил, благодарю вас за ответ. Было бы чудесно, если бы коротко сказали про диету, или ссылку дали. Что спустя 2 недели можно, а что нет. В интернете информацию, в основном на первые дни, где кашки, и бульоны. А уже хочется чего-то более существенного.
Хирург
Исключить острое, копченое, жареное, жирное, алкоголь и газообразующие продукты(фасоль, бобы капусту) на 2 недели еще. Потом можно все что душе угодно но без фанатизма.
Детский стоматолог, Стоматолог
Здравствуйте,Максим
Все,что рекомендовано-не даёт эффективности,к сожалению
Более-менее есть эффект от геля,типо мезогель,его наносят на кишечник и брюшину после завершения операции для во избежание склеивания органов между собой при выпадении фибрина ( клея,который организм вырабатывает для «починки» органов)
Ранняя активность и подвижность без фанатизма-это рекомендовано
Выздоравливайте!
Максим, 1 час назад
Клиент
Диана, благодарю вас за ответ. Было бы чудесно, если бы коротко сказали про диету, или ссылку дали. Что спустя 2 недели можно, а что нет. В интернете информацию, в основном на первые дни, где кашки, и бульоны. А уже хочется чего-то более существенного.
Детский стоматолог, Стоматолог
Диета : частое дробное питание,на пару,первое время протертое мясо,фрикадельки и прочее;далее-стол номер пять по Певзнеру
Хирург
Здравствуйте , Максим !
Ничем Вы риск не снизите , никакой терапии проводить не нужно!
Если есть предпосылки для их формирования , то мы никак не можем повлиять на это !
Гангренозный аппендицит , это не приговор для обязательного формирования спаек !
Спайки могут быть и после флегмонозных или даже катаральных изменений в отростке и они как правило незначительны и как правило не дают знать о себе ни чем , тем более , что Вы мужчина нет рядом с местом удаления отростка ни маточной трубы, ни яичника , потому и припаяться нечему ! Если только крайняя петля подвздошной кишки слегка на небольшом участке прилипнет к слепой кишке , но это обычное дело , это мы видим почти у всех больных перенесших аппендэктомию, которых позже оперируем по поводу других заболеваний живота (холецистит, язва и т.д.) , — это норма !
Нет у Вас оснований сделать пессимистический вывод о том, что у Вас будет значимый спаечный процесс !
Лидаза, Ронидаза, Алоэ, физиотерапевтическое лечение , это всё бесполезно , если только морально могут повлиять на Вас!
Повода для тревоги нет , просто пока некоторое время нужно ограничить физические нагрузки и ничего более !
Удачи Вам !
Возникнут вопросы, — напишите !
Максим, 2 часа назад
Клиент
Яков, благодарю вас за ответ. Скажите пожалуйста, что значит умеренные физические нагрузки? Перед там как лечь или встать с кровати надеваю бандаж. Я стараюсь несколько раз в день выходить пешком гулять. Прохожу в день в среднем 10 тыс шагов. Это умеренная нагрузка или через чур?
Хирург
Описанные Вами нагрузки вполне адекватны , допустимые !
Под умеренными физическими нагрузками я имел в виду пока в течении 2 — 3 — х недель не поднимать тяжестей более 8 кг , потом постепенно нарастить нагрузки , не преодолевая при этом болевой порог в течение ещё 1 месяца до уровня , периода до операции !
Хирург
Здравствуйте.
Вы знаете есть такое мнение, «что человек думает, какие у него мысли, то рано или поздно это все случится».
Я это к чему? Доктора выше уже ответили на Ваш вопрос. От Вас что сейчас требуется — да в общем то ничего. Операция прошла успешно, послеоперационный период без осложнений. Правильно питайтесь, умеренная физическая нагрузка. И все само собой нормализуется.
Точно никто не скажет — сформируются у Вас спайки или нет.
Выбросьте из головы всякие думы. Жизнь продолжается.
Здоровья Вам.
Оцените, насколько были полезны ответы врачей
Проголосовало 0 человек,
средняя оценка 0
Что делать, если я не нашел ответ на свой вопрос?
Если у Вас похожий или аналогичный вопрос, но Вы не нашли на него ответ — получите свою бесплатную онлайн консультацию врача.
Если Вы хотите получить более подробную консультацию врача и решить проблему быстро и индивидуально — задайте платный вопрос в приватном личном сообщении. Будьте здоровы!
Источник
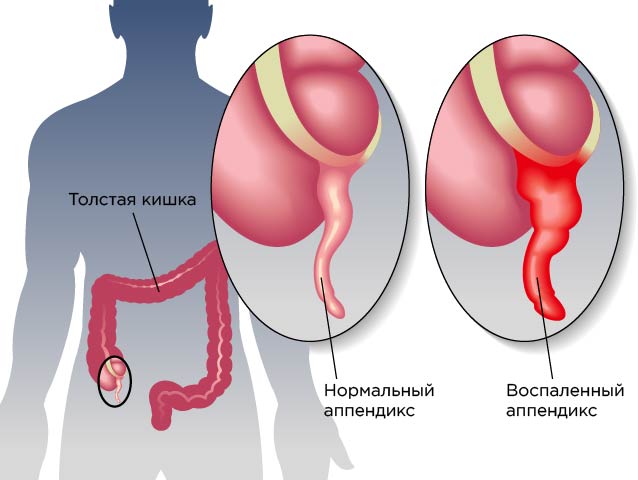
Спайки после аппендицита
Аппендицит — это воспаление червеобразного отростка слепой кишки (аппендикса).
В популяции частота развития аппендицита превышает 5%. Чаще он отмечается у подростков, но может регистрироваться в любом возрасте.
Операция по удалению воспаленного аппендикса (аппендектомия) – самая распространенная в абдоминальной хирургии и составляет 25% среди всех экстренных операций.
Основной причиной развития аппендицита является – закупорка аппендикса из-за:
- разрастания лимфоидной ткани отростка из-за различных воспалительных заболеваний кишечника или инфекции (чаще встречается в детском возрасте и у молодых людей);
- застоя каловых масс, образования копролитов (у пожилых пациентов);
- паразитов, глистов (особенно в восточных странах);
- реже инородных тел или новообразований.
Клинические и лабораторные признаки аппендицита
Острая боль в животе — самый яркий и частый симптом при аппендиците.
Клиническая картина острого аппендицита развивается в течение 4-48 часов.
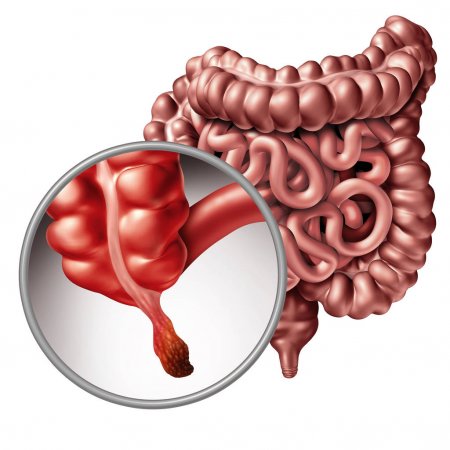
Классические симптомы острого аппендицита включают:
- боль в эпигастрии или области пупка;
- тошнота, рвота;
- смещение боли из эпигастрия в правую подвздошную область живота;
- усиление боли при кашле и движении;
- повышение температуры тела;
- задержка стула и газов;
- жидкий стул бывает достаточно редко, чаще у детей, при распространении воспалительного процесса на сигмовидную или прямую кишки;
- увеличение числа лейкоцитов (12 –15 тыс./мкл) в клиническом анализе крови.
К сожалению, классические проявления встречаются менее, чем у половины пациентов с аппендицитом.
Наблюдается вариабельность симптоматики аппендицита. Боль может не иметь локализованного характера, может быть размытой или, в редких случаях, отсутствовать, особенно у детей.
У пожилых и беременных нередки атипичные проявления: в меньшей степени выражены боль и местная болезненность.
В анализе крови повышение числа лейкоцитов может наблюдаться не с первых часов заболевания.
Острый аппендицит может маскироваться под пищевую инфекцию, что может привести к промедлению, позднему обращению в хирургический стационар и, как следствие, развитию опасного осложнения – перитонита.
При малейшем подозрении на аппендицит необходимо срочно обратиться к хирургу.
Диагностика острого аппендицита
Диагностика острого аппендицита может быть затруднительна. Хирург учитывает жалобы пациента, данные клинического осмотра, лабораторных методов исследования. Учитывая вариабельность проявления заболевания нередко требуются дополнительные методы исследования:
- ультразвуковое исследование (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- диагностическая лапароскопия.
Необходимо отметить, что для постановки диагноза острый аппендицит информативность ультразвукового исследования ограничена, но имеет большее значение для дифференциального диагноза с другими заболеваниями брюшной полости и полости малого таза (особенно у женщин).
Компьютерная томография не всегда доступна для выполнения в экстренном режиме, но неоценима для дифференциальной диагностики, особенно у пациентов с ожирением или атипичной локализацией червеобразного отростка.
МРТ брюшной полости для диагностики аппендицита проводят только у беременных, которым противопоказаны методы исследования с использованием ионизирующей радиации.
Иногда даже после полного обследования трудно с уверенностью поставить диагноз острого аппендицита и подтвердить необходимость аппендектомии. Поэтому необходимо динамическое наблюдение за клинической картиной, за лабораторно-инструментальными показателями.
В крайнем случае с целью уточнения диагноза проводится диагностическая лапароскопия. Преимущество диагностической лапароскопии в том, что при подтверждении диагноза сразу выполняется операция по удалению аппендикса.
До внедрения лапароскопии в рутинную хирургическую практику частота диагностических ошибок при остром аппендиците была довольно велика 15-25%. Особенно часто в группу диагностического риска попадали женщины фертильного возраста и беременные. У женщин репродуктивного возраста симптомы острых гинекологических заболеваний, особенно воспалительной природы, проявляются сходным образом с острым аппендицитом, что может привести к гипердиагностике аппендицита и удалению малоизменённого аппендикса.
Классификация клинических форм острого аппендицита
Острый аппендицит подразделяют на формы, являющиеся последовательными стадиями развития патологического процесса:
- катаральный (простой, поверхностный);
- флегмонозный;
- эмпиема червеобразного отростка;
- гангренозный.
Осложнения острого аппендицита

Если острый аппендицит вовремя не диагностирован и не прооперирован, то возможно развитие следующих осложнений:
- перфорация (прободение стенки аппендикса);
- гнойный перитонит (воспаление брюшины в результате гнойного расплавления аппендикса);
- абсцесс (осумкованный гнойник) брюшной полости;
- аппендикулярный инфильтрат и другие.
Инфильтрат вокруг аппендикса или его перфорация могут привести к развитию периаппендикулярного абсцесса (скопление осумкованного инфицированного выпота (гноя) вокруг червеобразного отростка) или разлитому гнойному перитониту (инфицирование всей брюшной полости).
Если имеет место перфорация червеобразного отростка, то тяжесть состояния пациента ухудшается, возрастает риск смертности (около 1%).
Основная причина разрыва аппендикса — задержка с диагностикой и хирургическим вмешательством.
Лечение острого аппендицита
Лечение острого аппендицита подразумевает хирургическое удаление аппендикса (аппендэктомию) открытым (разрез брюшной стенки) или лапароскопическим методом.
В случае диагностики острого аппендицита в ходе лапароскопии, при отсутствии осложнений, проводится лапароскопическая аппендэктомия.
Если в ходе лапароскопии обнаруживается разлитой перитонит или неудобное, нетипичное расположение аппендикса, то проводится аппендэктомия открытым способом.
Осложнения после аппендэктомии
Любое хирургическое вмешательство имеет риск осложнений. Частота осложнений после аппендэктомии составляет от 2,1% до 4,6%.
Ранние осложнения после аппендэктомии могут быть связаны с гнойно-воспалительными процессами в брюшной полости.
Чем более поздно от начала появления симптомов проведена аппендэктомия, тем выше вероятность гнойно-воспалительный осложнений.
Поздние осложнения преимущественно связаны со спаечным процессом в брюшной полости, развившимся после перенесённого заболевания и хирургического лечения.
Степень выраженности спаечного процесса после аппендэктомии зависит от клинической формы аппендицита, при которой он был прооперирован, наличия/отсутствия осложнения острого аппендицита, протекания послеоперационного периода и реактивности организма.
Спайки, образовавшиеся после аппендэктомии, могут «пережать» петлю кишечника и спровоцировать развитие острой кишечной непроходимости.
Острый аппендицит, осложнённый перитонитом, может стать причиной трубно-перитонеального бесплодия у женщин вследствие развития спаечного процесса в области малого таза.
В литературных обзорах указывается, что до 40% случаев острой кишечной непроходимости возникает после перенесенной пациентом аппендэктомии.
Профилактика развития спаек после аппендэктомии
Профилактика спаечного процесса после аппендэктомии начинается ещё до проведения операции.
Затягивание хирургического лечения приводит к более выраженным воспалительным изменениям в аппендиксе и увеличивает риск гнойно-воспалительных осложнений. Важно провести аппендэктомию на флегмонозном этапе, не доводя до развития гангренозной формы и осложнений.
При неосложнённой аппендэктомии есть дополнительная возможность провести профилактику спаечного процесса с помощью применения противоспаечного барьера. Наиболее целесообразно применять барьер в виде геля, который позволяет обволакивать сложные анатомические образования брюшной полости. Гиалуроно-содержащий противоспаечный гель Антиадгезин, помимо барьерных, обладает дополнительными свойствами: способствует лучшей регенерации тканей.
Перед завершением операции аппендэктомии для профилактики спайкообразования хирург обрабатывает противоспаечным гелем поверхность слепой кишки, париетальную брюшину правой подвздошной области, а у женщин дополнительно наносит гель в область правых придатков.
В случае развития осложнений острого аппендицита противоспаечные барьеры не применяют, так как тактика ведения раны у таких пациентов иная: промывание брюшной полости растворами, оставление дренажа для оттока содержимого из раны.
После аппендэктомии пациенту назначается:
- антибактериальные препараты;
- диета с легкоусвояемой пищей малыми порциями;
- контроль стула;
- ранняя активация;
- лечебная гимнастика;
- после выписки из стационара может быть рекомендована физиотерапия.
Обсуждайте с Вашим хирургом вопросы профилактики спаек до операции.
Источник
Кишечные сращения [спайки] с непроходимостью (K56.5)
Версия: Справочник заболеваний MedElement
Категории МКБ:
Кишечные сращения [спайки] с непроходимостью (K56.5)
Разделы медицины:
Гастроэнтерология
Общая информация
Краткое описание
Кишечные сращения с непроходимостью представляют собой полное прекращение или серьезное нарушение пассажа кишечного содержимого по пищеварительной трубке вследствие образования фиброзных сращений между органами и тканями в брюшной полости.
Примечание 1. Заболевание является одной из форм спаечной болезни («Брюшинные спайки» — K66.0), но выделено в отдельную подрубрику в связи с необходимостью дифференцирования с другими причинами синдрома острой кишечной непроходимости и, соответственно, выбора правильной тактики ведения.
Примечание 2
В данную подрубрику включены: перитонеальные спайки с кишечной непроходимостью.
Из данной подрубрики исключены:
— брюшинные спайки без непроходимости (K66.0);
— непроходимость двенадцатиперстной кишки (K31.5);
— послеоперационная непроходимость кишечника (K91.3);
— непроходимость, связанная с грыжей (K40-K46);
— врожденные стриктуры или стеноз кишечника (Q41-Q42);
— послеоперационные спайки в малом тазу (N99.4).
Облачная МИС «МедЭлемент»
Облачная МИС «МедЭлемент»
Классификация
Вопросы классификации кишечных сращений с непроходимостью остаются спорными. Наиболее полной (хотя и не лишенной недостатков) представляется представленная ниже классификация острой спаечной непроходимости (Плечев В.В., Пашков С.А., 2000).
Классификация острой спаечной непроходимости
Вид:
1. Динамическая (частичная).
2. Механическая (полная).
Разновидность:
1. Ранняя спаечная непроходимость.
2. Острая спаечная кишечная непроходимость в брюшной полости.
3. Острая спаечная кишечная непроходимость в грыжевом мешке.
Форма:
1. Обтурационная.
2. Странгуляционная.
Уровень:
1.Тонкокишечная.
2. Толстокишечная.
Стадии:
1. Энтеральная гипертензия (ишемическая).
2. Энтеральная недостаточность (водно-электролитные расстройства).
3. Перитонит (эндотоксикоз).
4. Полиорганная недостаточность.
Этиология и патогенез
Основной причиной спаечной кишечной непроходимости является так называемая «спаечная болезнь» («Брюшинные спайки» K66.0 ). В связи с этим прочие заболевания в этиологии приведены как основные причины спаечной болезни.
Наиболее частые причины образования спаек:
— операции на брюшной полости, в ходе которых происходит механическое травмирование и высушивание брюшины (прежде всего по поводу острого аппендицита, острой кишечной непроходимости, заболеваний гениталий);
— кровоизлияния в брюшную полость;
— воспалительные процессы в брюшной полости (аппендикулярный инфильтрат, воспаление придатков матки, исход перитонита);
— послеоперационный парез кишечника;
— наличие инородных тел в брюшной полости;
— хронические воспалительные заболевания органов брюшной полости;
— местная ишемия тканей.
Известны и врожденные формы спаечной непроходимости кишечника (врожденные сращения, мембраны Джексона).
Типы спаек брюшной полости:
— плоскостные — сращения по плоскости;
— перепончатые — соединительнотканные мембраны, обычно расположенные в поперечном направлении;
— шнуровидные — тонкие тяжи между органами;
— тракционные — воронкообразное втяжение кишки в месте крепления спайки;
— сальниковые спайки образованы тракционными спайками.
В большинстве случаев спайки располагаются между кишечными петлями, кишечными петлями и послеоперационным рубцом. Более редко спайки фиксируют сегменты кишок к париетальной брюшине или другим органам брюшной полости.
Формы спаечной кишечной непроходимости:
1. Обтурация кишечника. Спайки, сдавливая кишку, не вызывают нарушения ее кровоснабжения и иннервации.
2. Странгуляция кишечника. Происходит сдавление брыжейки кишки, что часто осложняется некрозом кишечника.
3. Динамическая непроходимость кишечника. Обширный спаечный процесс в брюшной полости приводит к замедлению моторно-эвакуаторной функции кишечника.
Эпидемиология
Признак распространенности: Распространено
Соотношение полов(м/ж): 0.9
Заболеваемость. Спаечная кишечная непроходимость составляет 4,5 % от всех хирургических заболеваний органов брюшной полости и варьирует в пределах 40% — 94,5% от всех видов механической непроходимости неопухолевого генеза.
Связь с патологией. Исследования показали, что риск возникновения острой кишечной непроходимости у лиц со спаечной болезнью колеблется в пределах 10% -22%.
Возраст. Около 30% госпитализаций при спаечной кишечной непроходимости фиксируется в возрастном диапазоне 45-64 лет, 53% — в возрастном диапазоне 65 лет и старше, что по-видимому связано с возрастающим количеством оперативных вмешательств на кишечнике.
Данные по заболеваемости и распространенности у детей отсутствуют. Наиболее частая причина возникновения спаечной непроходимости у детей —
инвагинация
кишечника, аппендицит.
Пол. Женщины незначительно преобладают. Вероятно это связано с акушерскими, гинекологическими операциями, распространенностью заболеваний органов репродуктивной системы.
Факторы и группы риска
— травмы и воспаления органов брюшной полости;
—
эндометриоз
;
— кровоизлияния в брюшную полость.
Клиническая картина
Клинические критерии диагностики
боль в животе; тошнота; рвота; задержка стула и газов; вздутие живота; ассиметрия живота
Cимптомы, течение
Спаечная непроходимость сочетает в себе элементы динамической и механической кишечной непроходимости.
Динамический элемент обусловлен перегрузкой вышележащего сегмента кишки при отсутствии полного перекрытия кишечного просвета и ишемии кишечника.
Механический элемент обусловлен полным перекрытием просвета кишечника и ишемией его стенки.
Для заболевания характерна классическая триада симптомов:
— боль в животе (возможно — в области имевшего место ранее оперативного вмешательства или травмы);
— тошнота и рвота;
— задержка стула и газов со вздутием живота.
С учетом того, что непроходимость может быть полной и неполной, манифестировать остро и подостро, чувствительность и специфичность симптомов могут значительно различаться.
Другие возможные симптомы:
— кровотечение из желудочно-кишечного тракта;
— лихорадка (фебрилитет свидетельствует о
гангрене
и
перфорации
);
— признаки обезвоживания (
олигоурия
,
артериальная гипотензия
);
— признаки интоксикации (
тахикардия
, расстройства психического статуса)
— признаки раздражения брюшины (при
перфорации
);
— ассиметрия живота;
— «шум плеска» при
аускультации
кишечника и другие физикальные признаки непроходимости.
Варианты течения
1. Острая странгуляционная спаечная непроходимость обусловлена перетяжкой или ущемлением кишки спайками вместе с брыжейкой. Характерно бурное клиническое течение с развитием всех субъективных и объективных признаков острой кишечной непроходимости. В анамнезе имеется указание на перенесенную ранее операцию, на коже передней брюшной стенки определяется послеоперационный рубец.
2. Острая обтурационная спаечная непроходимость возникает вследствие перегиба кишечной петли или сдавления ее спайками без вовлечения в процесс брыжейки. Характерное более медленное развитие по сравнению со странгуляционной непроходимостью. Клиническая картина зависит от уровня непроходимости.
3. Интермиттирующая форма спаечной непроходимости характеризуется рецидивирующими приступами нарушения проходимости кишечника. Приступы сопровождаются схваткообразными болями, рвотой, вздутием живота, задержкой стула и газов. В анамнезе: ряд приступов, купированных консервативным лечением или оперативным вмешательством, , как следствие, наличие множественных рубцов на коже живота.
Диагностика
Диагностика спаечной кишечной непроходимости основана на:
— наличии в анамнезе спаечной болезни или заболеваний, которые могут привести к ее развитию;
— клинической диагностике;
— визуализации кишечной непроходимости.
1. Рентгенологическое исследование
На обзорной рентгенограмме брюшной полости определяются:
1.1 У лиц с низкой спаечной кишечной непроходимостью:
— интенсивные
чаши Клойбера
;
— тонкокишечные аркады, которые в отличие от других видов непроходимости кишечника фиксированы;
— утолщения
складок Керкринга
;
— растяжение кишечных петель выше препятствия (локальный метеорит).
1.2 При высоком перекрытии просвета кишечника:
—
чаши Клойбера
;
— аркады единичные, но в нижних отделах живота обнаруживают затемнение.
Признаки спаечной кишечной непроходимости при изучении пассажа водной взвеси бария сульфата по кишечнику:
— появление горизонтальных уровней жидкости при отсутствии арок (симптом «горизонтальных уровней»), которые придают “объемность” изображению (симптом «растянутой пружины»);
— задержка бариевой взвеси в отдельных тонкокишечных петлях;
— симптом “провисания” кишечных петель, проявляющийся опусканием терминальных петель подвздошной кишки в нижние отделы брюшной полости и даже в полость малого таза.
Симптом “горизонтальных уровней” образуют разные контрастные среды, но не как обычно – воздух (арка) – жидкость, а только жидкость. Нижний уровень жидкости состоит из более тяжелой бариевой взвеси, верхний – из жидкости, появившейся в результате экссудации. Уровень жидкости без газа появляется на 2-4 часа раньше, указывая на уже наступившие микроциркуляторные нарушения.
Основной симптом спаечной кишечной непроходимости при рентгеноконтрастном исследовании – задержка водной взвеси бария сульфата в тонкой кишке дольше 4-5 часов.
При введении бариевой взвеси в двенадцатиперстную кишку через зонд патологической считается задержка контраста в кишечнике свыше 1,5-2 часов.
При спаечной болезни задержка водной взвеси бария сульфата свыше 9-12 часов наблюдается только в отдельных кишечных петлях (симптом «локального депо”) при своевременном ее попадании в слепую кишку.
2. Компьютерная томография — считается «золотым стандартом» диагностики.
3. Лапароскопия — применяется в сомнительных случаях.
4. УЗИ брюшной полости позволяет выявить не только наличие жидкости, но и диаметр тонкого кишечника, толщину его стенки, маятникообразный характер перистальтики или отсутствие перистальтических движений.
Лабораторная диагностика
Специфические лабораторные тесты для диагностики спаечной непроходимости кишечника, а также позволяющие различать нозологические виды кишечной непроходимости между собой, отсутствуют. Однако комплексное лабораторное исследование необходимо (особенно у пожилых пациентов и детей) для расчета консервативной терапии и оценки рисков анестезиологического пособия и оперативного вмешательства.
1. Общий анализ крови.
Умеренные изменения:
лейкоцитоз
, повышение СОЭ, повышение
гематокрита
(дегидратация вследствие рвоты).
Выраженные изменения:
лейкоцитоз
более 18х109 свидетельствует о
гангрене
и/или
перитоните
.
2. Биохимия. Нормальные показатели тестов для печени и поджелудочной железы. Возможны
гипопротеинемия
, связанная с нарушениями питания;
гипокалиемия
,
гипохлоремия
, связанные с потерей электролитов при рвоте и депонировании жидкости в третьем пространстве.
3. Кал. Возможно присутствие следов крови (чаще при поражении толстого кишечника).
Дифференциальный диагноз
Спаечную кишечную непроходимость следует дифференцировать со следующими заболеваниями:
— другие виды кишечной непроходимости;
— аппендицит;
— острый холецистит;
— острый панкреатит;
— ишемия кишечника;
— дивертикулит;
— грыжи с явлениями непроходимости;
— опухоли желудочно-кишечного тракта;
— острый инфаркт миокарда;
— пневмония и/или плеврит.
Основными методами дифференциальной диагностики являются методы визуализации.
Осложнения
—
перфорация
кишечника с развитием
перитонита
;
— сепсис;
— обезвоживание с развитием
гиповолемического шока
и/или токсического шока;
— кровотечения из желудочно-кишечного тракта.
Онлайн-консультация врача
Посоветоваться с опытным специалистом, не выходя из дома!
Консультация по вопросам здоровья от 2500 тг / 430 руб
Интерпретация результатов анализов, исследований
Второе мнение относительно диагноза, лечения
Выбрать врача
Лечение
Консервативное лечение
Назначается больным с острой спаечной кишечной непроходимостью, не имеющим признаков перитонита. Первоначальное традиционное консервативное лечение спаечной кишечной непроходимости в течение 1,5-2 часов включает: декомпрессию, инфузию, коррекцию
интеркуррентной
патологии. Данный вид терапии эффективен приблизительно у 65% пациентов.
Оперативное лечение
Показано в случае безуспешности консервативного лечения.
Выполняется
лапаротомия
или
лапароскопия
с последующим определением объема выполняемого хирургического вмешательства в зависимости от интраоперационных находок. Наиболее часто производится рассечение спаек.
Для профилактики последующего рецидива спаечной кишечной непроходимости часто выполняют операции для фиксирования кишечных петель в функционально выгодном положении спайками, образующимися в послеоперационном периоде. К ним относятся:
— шинирование тонкого кишечника;
— пристеночная интестинопликация (
операция Нобля
);
— трансмезентериальная интестинопликация (
операция Чайлдс-Филлипса
).
Прогноз
Летальность при спаечной кишечной непроходимости существенно разнится в группах с прободением и без прободения кишечника, достигая в последней 40%.
Заболевание отличается особой склонностью к рецидивам. Согласно некоторым исследованиям, 40% пациентов госпитализируются повторно от 2 до 5 раз, 5% — от 6 до 20 раз, 0,2% — более 20 раз.
Госпитализация
В экстренном порядке в отделение хирургии.
Информация
Источники и литература
- МакНелли Питер Р. Секреты гастроэнтерологии/ перевод с англ. под редакцией проф. Апросиной З.Г., Бином, 2005
- Рэфтери Э. Хирургия. Справочник/под общ.редакцией Луцевича О.И., Пушкаря Д.Ю., Медпресс-информ, 2006
- «К вопросу о клинической классификации спаечной кишечной непроходимости» Плечев В.В., Пашков С.А., «Казанский медицинский журнал», №6, 2004
- «Хирургическая “эпидемиология” образования спаек в брюшной полости» Федоров В.Д., Кубышкин В.А., Козлов И.А., «Хирургия. Журнал им. Н.И. Пирогова», №6, 2004
- https://surgeryzone.net/info/info-hirurgia/spaechnaya-kishechnaya-ne